CARVEDILOL Y SU UTILIZACIÓN EN LAS ENFERMEDADES CARDIOVASCULARES
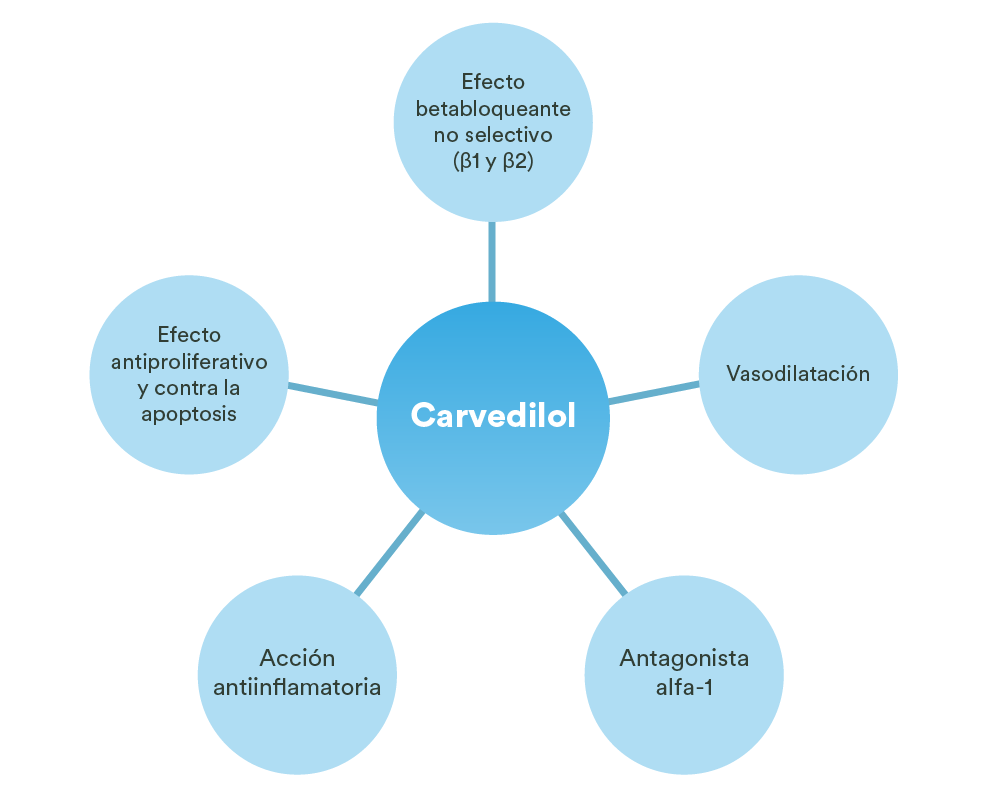
- Carvedilol es un betabloqueante no selectivo (con efectos sobre los receptores β1 y β2) que presenta además propiedades vasodilatadoras relacionadas, entre otros, a su efecto antagonista sobre los receptores adrenérgicos alfa-1.1
| Síntesis de las características de los betabloqueantes1 |
||
|
Generación |
Propiedades |
Fármacos |
|
Primera generación |
No selectivos, no vasodilatadores |
Propranolol, timolol, nadolol, pindolol, sotalol |
|
Segunda generación |
β1 selectivos |
Atenolol, metoprolol, bisoprolol, acebutolol |
|
Tercera generación
|
No selectivos, con acción vasodilatadora |
Carvedilol, bucindolol, labetalol |
|
β1 selectivos, con acción vasodilatadora |
Nebivolol | |
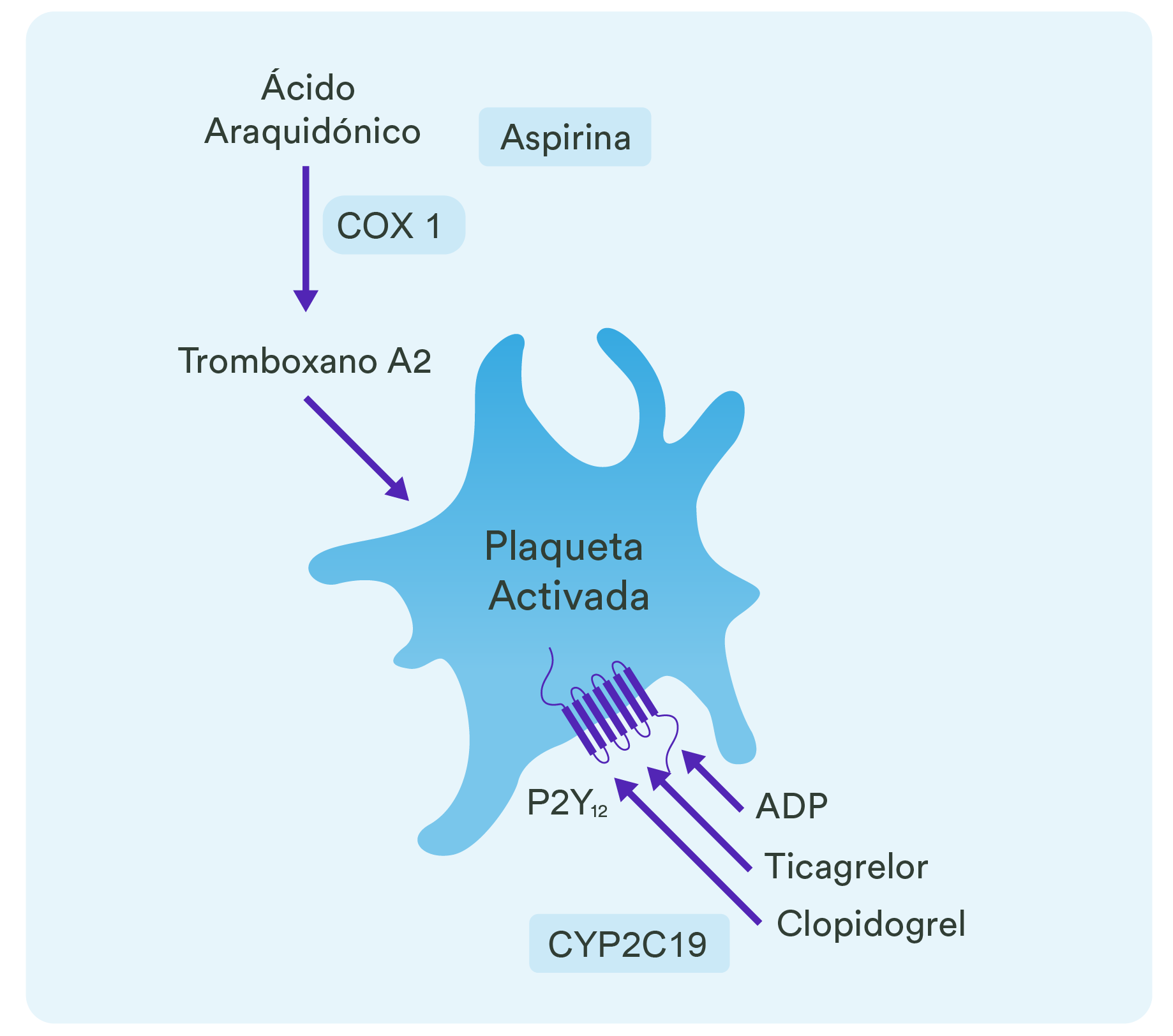
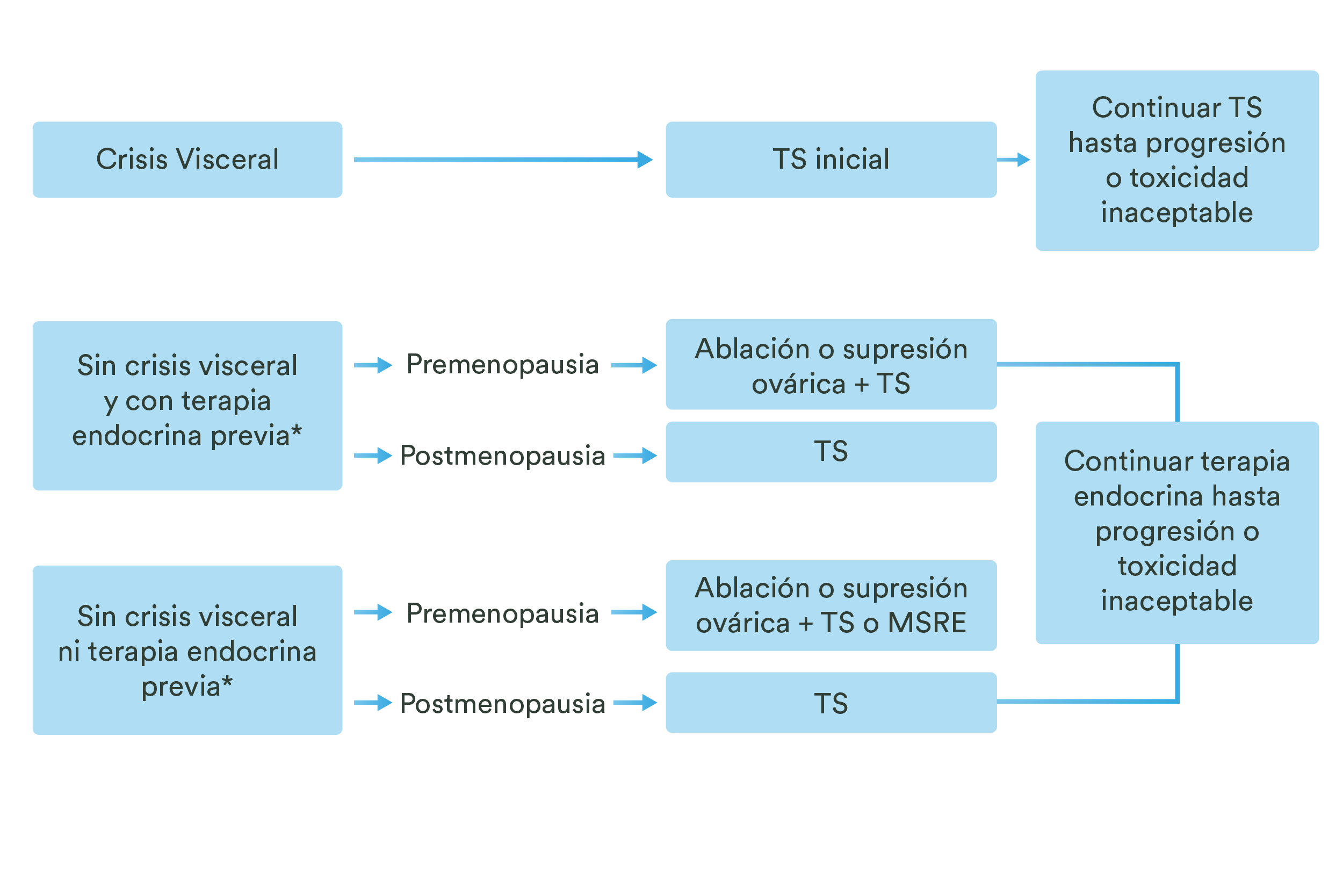
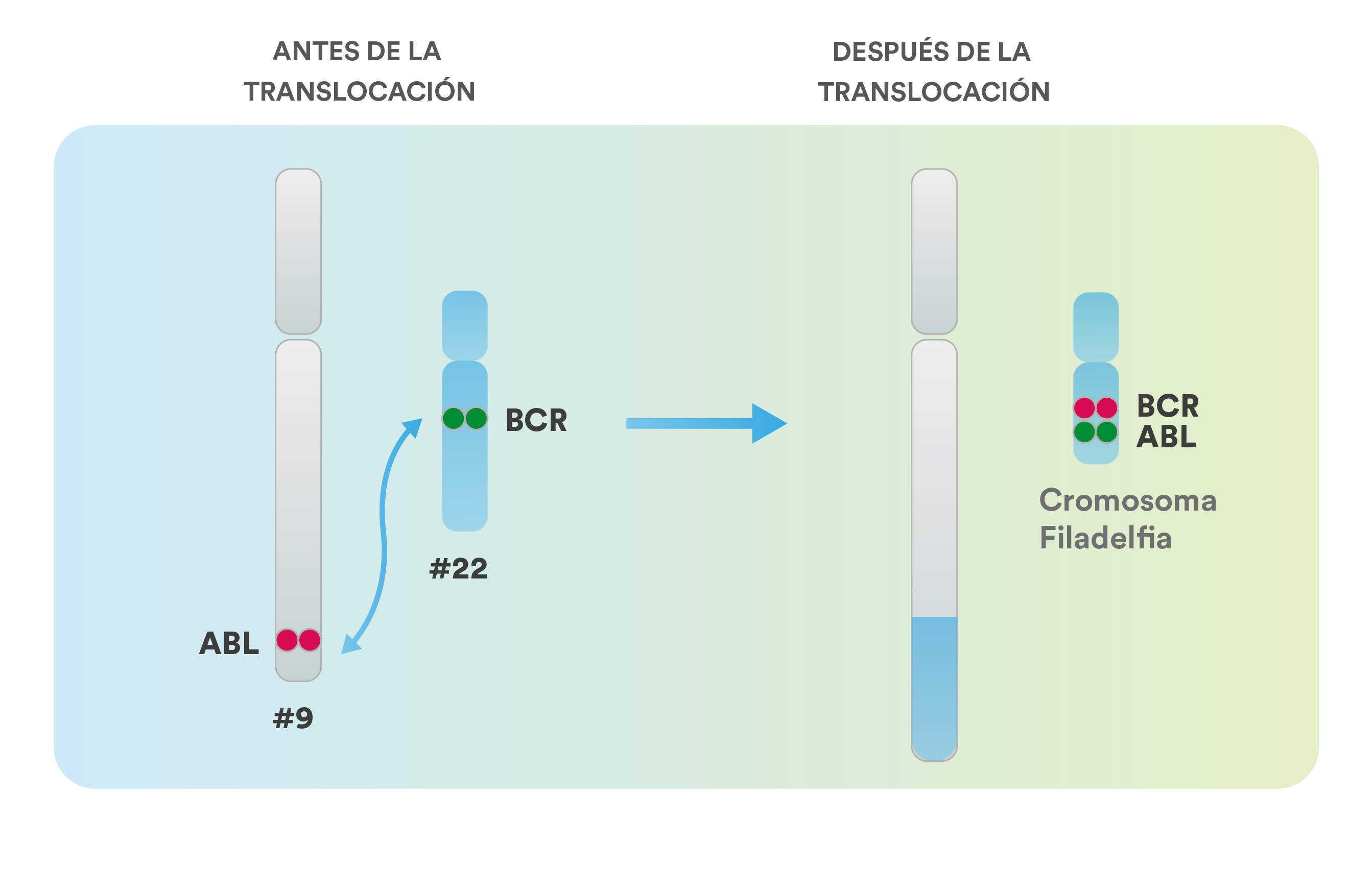
- De este modo, se reconocen en Carvedilol diversos mecanismos de acción que exceden a su actividad betabloqueante.1
Mecanismos de acción del carvedilol1
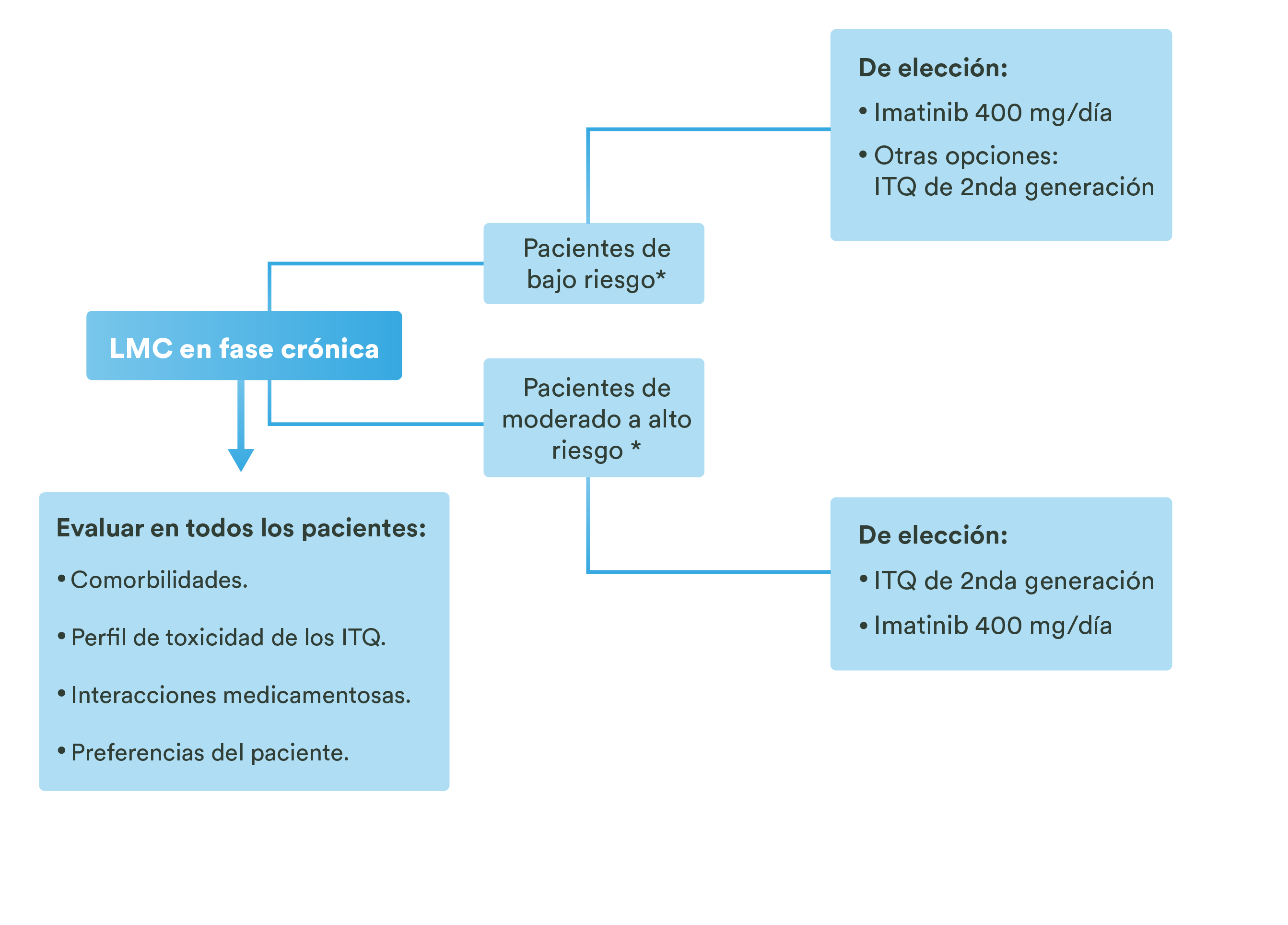
- Además, Carvedilol no tiene actividad simpaticomimética intrínseca ni presenta actividad agonista inversa, lo que aumenta su tolerabilidad en los pacientes con insuficiencia cardíaca.2
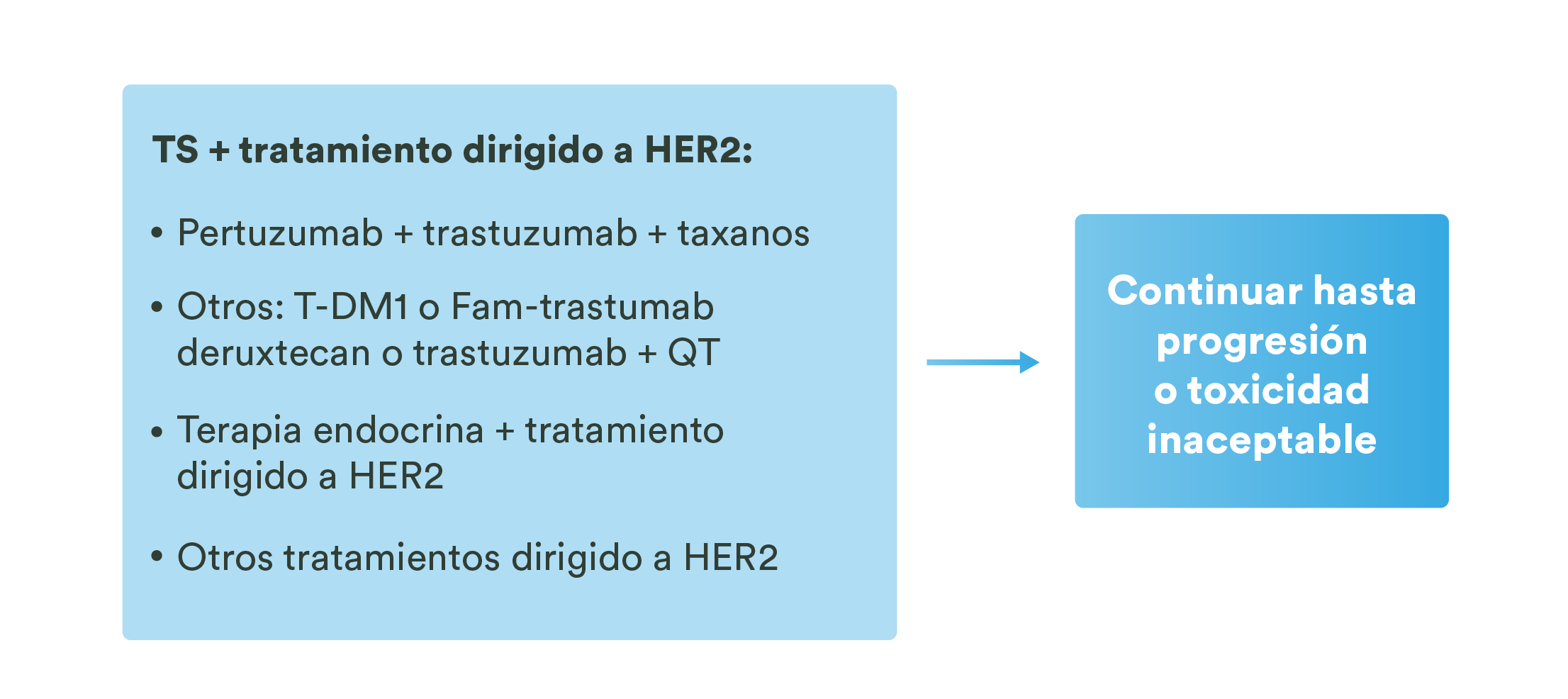
- En cambio, se reconoce para Carvedilol y para sus metabolitos una serie de efectos antioxidantes que permiten, entre otros mecanismos, explicar sus efectos cardioprotectores.2
Actividad cardioprotectora del carvedilol2
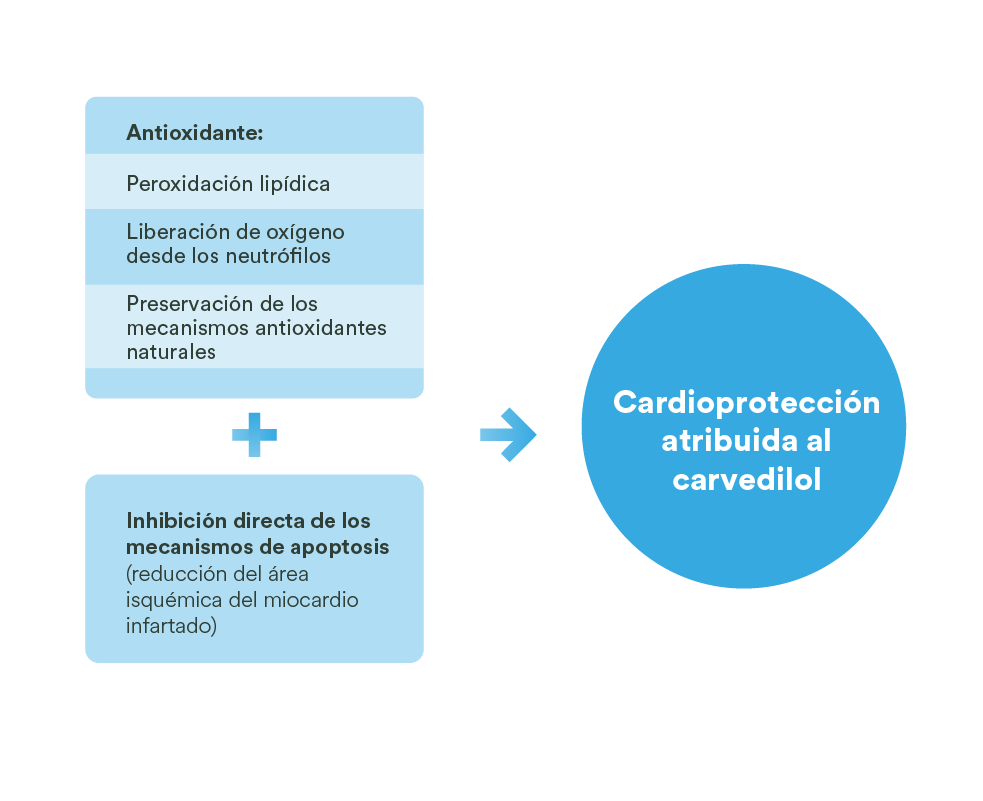
- Los betabloqueantes se han demostrado efectivos en los pacientes con insuficiencia cardíaca en clase funcional II a IV; este beneficio resulta independiente de la etiología isquémica o no isquémica de la enfermedad.3
- En 3 grandes estudios (COPERNICUS, CIBIS II y MERIT-HF) que incluyeron 9000 pacientes con síntomas leves a severos, la adición de carvedilol, bisoprolol o metoprolol redujo la mortalidad y el riesgo de hospitalización en alrededor del 30 %.
- A raíz de estos efectos, las guías proponen el uso de carvedilol como betabloqueante de primera elección en los pacientes con antecedente de infarto de miocardio que presentan insuficiencia cardíaca en estadio B y fracción de eyección reducida, salvo contraindicación.3
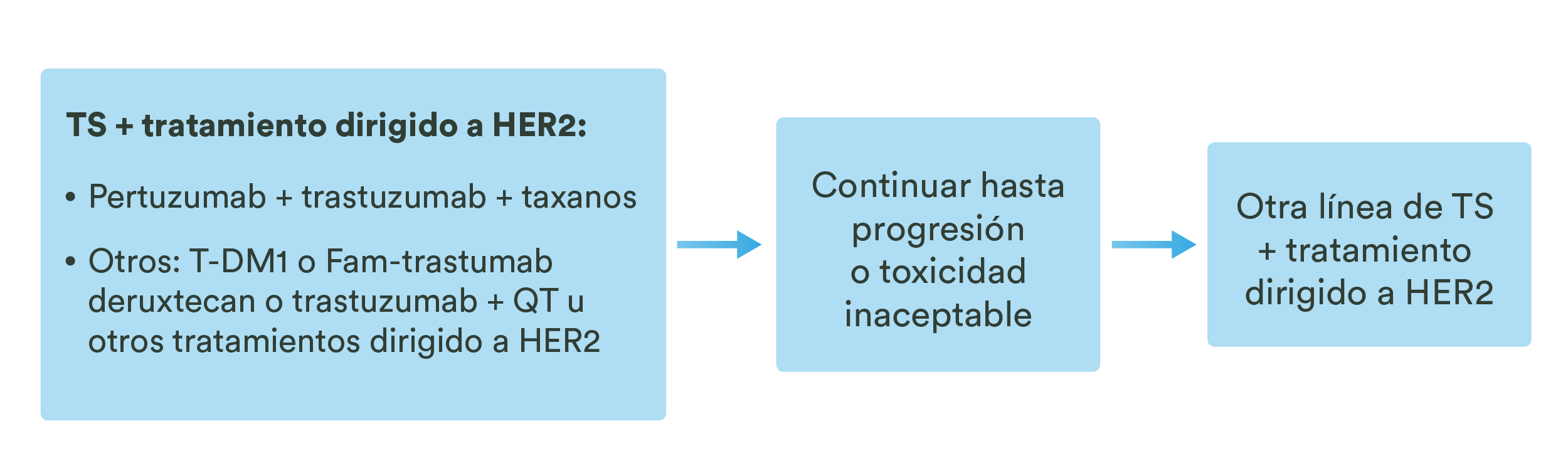
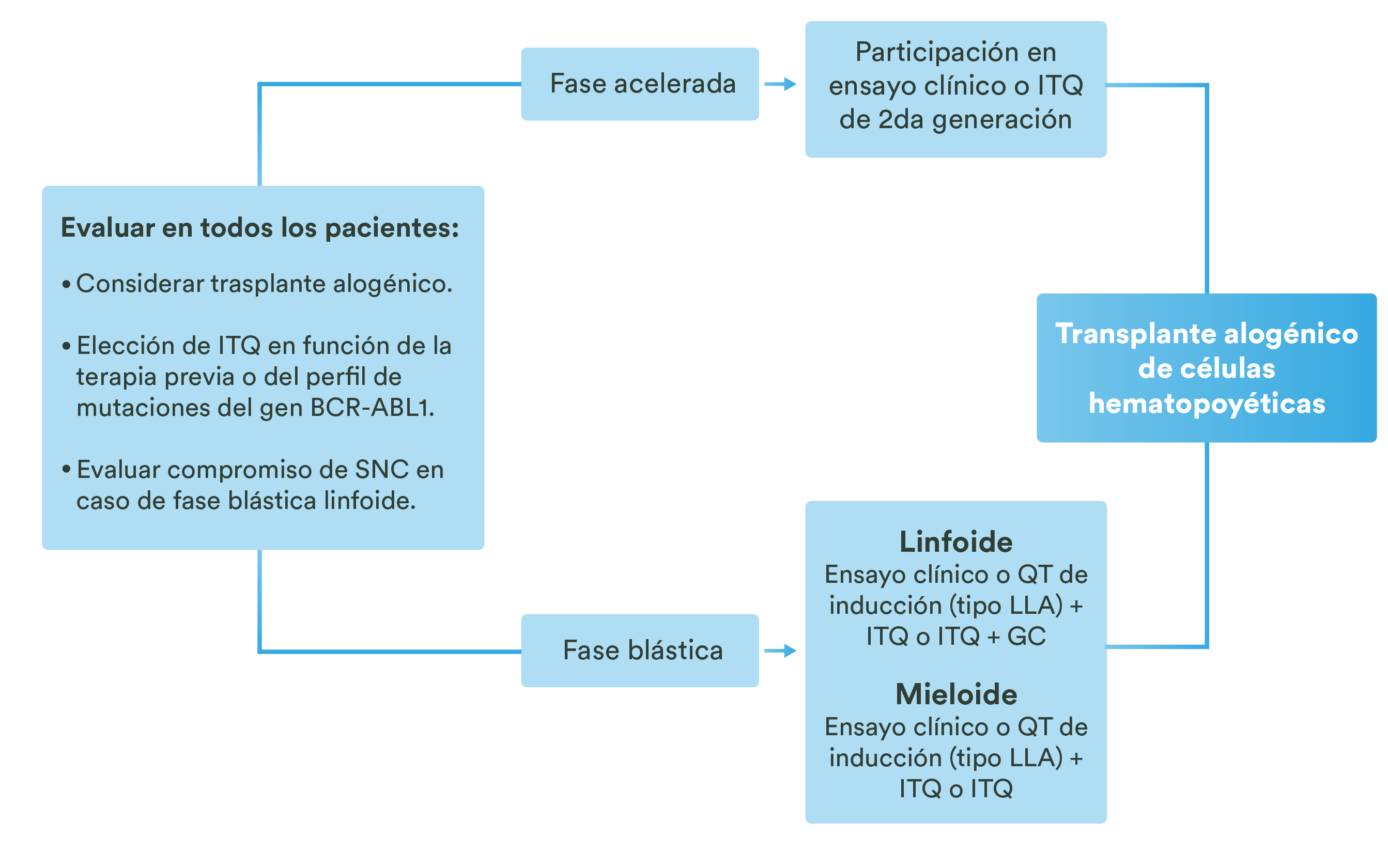
- La dosis elegida para el tratamiento se inicia con 3,125 mg cada 12 h, con una dosis máxima de 25 mg dos veces al día:3
Dosificación del carvedilol en la insuficiencia cardíaca3
ARA II: antagonista del receptor de angiotensina II; IECA: inhibidor de la enzima convertidora de angiotensina

|
Carvedilol no solo tiene efecto betabloqueante, sino que además inhibe a los receptores alfa-1 y presenta actividad antioxidante. Estas características le confieren un efecto cardioprotector demostrado en estudios clínicos2 que lo convierten en un fármaco de elección en el abordaje de la insuficiencia cardíaca.3 |
Referencias:
[1] Prajapati H, Sharma R, Patel D. Carvedilol: a review of its use in the management of heart failure. Drugs Ther Perspect 2016; 33(3):147–52.
[2] Dulin B, Abraham WT. Pharmacology of carvedilol. Am J Cardiol. 2004; 93(9A): 3B-6B.
[3] Sociedad Chilena de Cardiología y Cirugía Cardiovascular y Ministerio de Salud. Guía Clínica: Insuficiencia Cardíaca, 2015.
Elaborado por: Agencia Médica para Dr. Reddy´s Chile DRL-CHL-64-0123-00
Material para uso exclusivo de los profesionales de la salud.